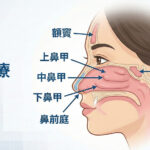
肥胖與打呼如何形成惡性循環?脂肪堆積對呼吸道的影響有哪些?

📍 文章目錄
肥胖與打呼的惡性循環:認識「睡眠呼吸中止症」
根據醫學研究顯示,每十位肥胖者中,就有四位患有「睡眠呼吸中止症」。肥胖不僅影響外觀,更是影響睡眠品質與心血管健康的隱形殺手。
什麼是睡眠呼吸中止症?
睡眠呼吸中止症(Obstructive Sleep Apnea, OSA)是指在睡眠期間,上呼吸道肌肉反覆塌陷,導致呼吸變淺甚至暫時停止。這種呼吸中斷會造成血氧濃度下降,強迫大腦短暫甦醒以恢復呼吸。雖然患者通常不自知,但頻繁的睡眠中斷會導致深層睡眠不足,嚴重影響身體修復功能。
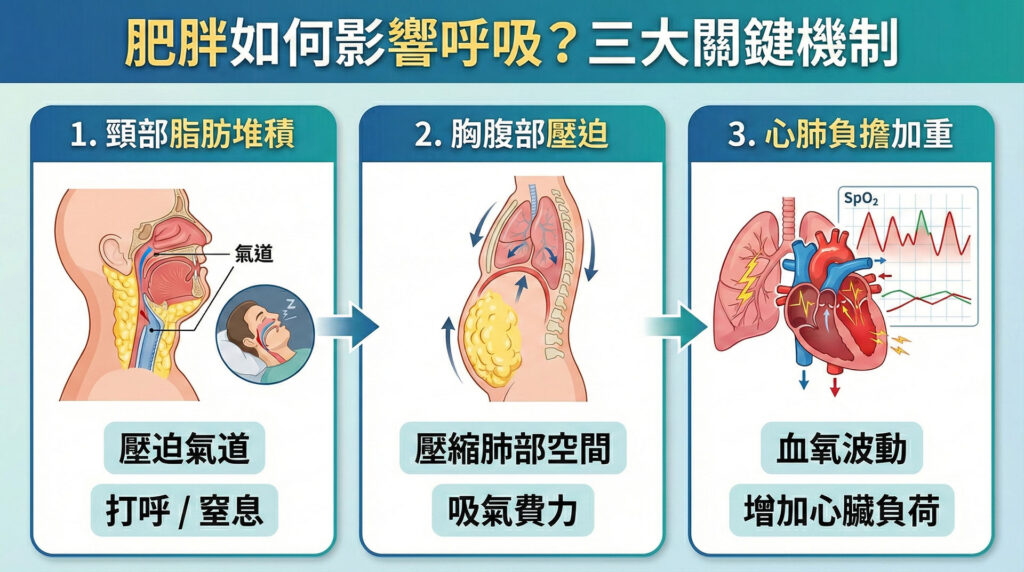
肥胖如何影響呼吸?三大關鍵機制
體重過重會從三個層面直接壓迫呼吸系統,形成惡性循環:
| 影響層面 | 病理機制說明 |
|---|---|
| 1. 頸部脂肪堆積 | 脖子與咽喉周邊的軟組織過厚,直接擠壓氣道空間,導致睡眠時呼吸道更容易塌陷,引發打呼或窒息。 |
| 2. 胸腹部壓迫 | 過多的腹部脂肪會向上推擠橫膈膜,壓縮肺部活動空間,導致吸氣費力、換氣效率變差。 |
| 3. 心肺負擔加重 | 睡眠時因呼吸不順導致血氧忽高忽低,心臟必須更用力跳動來輸送氧氣,長期下來會影響血糖控制並增加心臟負荷。 |
⚠️ 自我檢測:您有以下症狀嗎?
若您或您的家人出現以下狀況,極可能已患有睡眠呼吸中止症:
- 夜間症狀: 嚴重打呼、睡覺時突然喘氣驚醒、夜尿頻繁。(延伸閱讀:為什麼晚上一直起來上廁所?夜尿與睡眠呼吸中止症有什麼關係?)
- 日間症狀: 早上起床頭痛、白天嗜睡疲倦、注意力不集中、記憶力衰退。
- 共病風險: 若您同時患有高血壓、糖尿病、心律不整或胃食道逆流,更應提高警覺。
您可以透過以下症狀進行初步評估:是否有打呼大聲、白天疲累、他人目擊呼吸停止、高血壓、BMI過高、年齡大於50歲、頸圍過粗等因子。
(延伸閱讀:為什麼明明不胖也會打鼾?長期鼻塞、睡覺磨牙跟睡眠缺氧有關嗎? 吳醫師深度解析 8 大造成「#睡眠呼吸中止症」的隱形關鍵!)
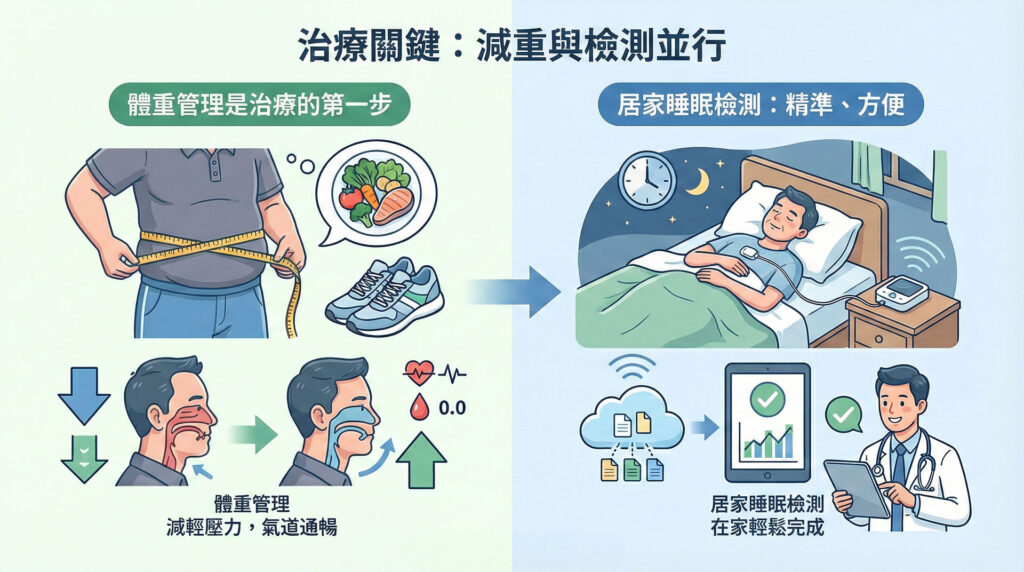
治療關鍵:「減重」與「檢測」並行
體重管理是治療的第一步
臨床證實,只要適度減輕體重,頸部與喉嚨的壓力即可顯著降低,氣道也會變得較為通暢。
新立診所設有專業減重門診,我們會根據您的身體狀況,客製化調整飲食、運動計畫,必要時搭配藥物治療。
居家睡眠檢測:精準、方便
懷疑自己有睡眠呼吸中止症,不需要到大醫院排隊住院。新立診所引進最新型「居家睡眠檢測設備」。您只需將輕便的儀器帶回家,睡前貼在胸口,睡一晚即可完成生理數據收集。檢查過程無須住院,輕鬆自在。
肥胖與睡眠呼吸中止症常見問題 (FAQ)
Q:肥胖為什麼會導致打呼或睡眠呼吸中止症?
體重過重會導致頸部與喉嚨周邊脂肪堆積,直接擠壓氣道空間;同時,過多的腹部脂肪會向上推擠橫膈膜,壓縮肺部活動空間。這些因素加總起來,會導致睡眠時呼吸道更容易塌陷,進而引發嚴重打呼或呼吸暫停。
Q:減重對改善睡眠呼吸中止症有幫助嗎?
是的,非常有幫助。臨床證實,適度減輕體重可以顯著降低頸部軟組織對氣道的壓迫,使呼吸道變得較為通暢。建議透過專業的飲食控制與運動計畫進行體重管理,這是治療的第一步。
Q:懷疑自己有呼吸中止症,需要住院做睡眠檢查嗎?
不需要。新立診所引進了「居家睡眠檢測設備」,您只需將輕便的儀器帶回家,睡前貼在胸口,睡一晚即可收集生理數據進行分析,過程無需住院,更加方便自在。
Q:除了打呼,還有哪些症狀顯示我可能患有睡眠呼吸中止症?
除了嚴重打呼外,若您發現有「睡覺時突然喘氣驚醒」、「夜尿頻繁」、「早上起床頭痛」、「白天極度嗜睡疲倦」或「記憶力衰退」等症狀,都可能是睡眠呼吸中止症的警訊。若合併有高血壓或糖尿病,風險更高。
結語
睡眠是身體修復的關鍵時刻,別讓肥胖與打呼偷走了您的健康。
早期發現與治療,能大幅降低中風與心血管疾病的風險。
(延伸閱讀:打呼就等於睡眠呼吸中止症嗎?醫師詳解:分辨『良性鼾聲』與『病理性呼吸暫停』的關鍵差異)
若您有相關困擾,歡迎預約新立診所進行專業評估與減重諮詢,
讓我們協助您找回優質睡眠與健康人生。
| 重點面向 | 詳細內容說明 |
|---|---|
| 核心成因 | 肥胖導致頸部與舌根組織脂肪堆積,使呼吸道管徑縮小,在睡眠時更易塌陷引起打呼或呼吸暫停。 |
| 惡性循環機制 | 打呼導致睡眠品質不佳 → 體內「瘦素」分泌減少、「飢餓素」增加 → 導致食慾大增且代謝變慢 → 體重更重,症狀加劇。 |
| 健康風險 | 除了日間精神不濟,長期惡性循環會大幅增加高血壓、心血管疾病、中風及糖尿病等慢性病風險。 |
| 關鍵數據 | BMI 每增加一個單位(約 3 公斤),罹患睡眠呼吸中止症的風險將增加 1.14 倍。 |
| 解決之道 | 積極控制體重(減重 10% 可顯著改善症狀)、使用陽壓呼吸器(CPAP)或尋求專業醫師進行上呼吸道評估與治療。 |
參考文獻
Papadopoulou, S. K., & Papanas, N. (2024). Metabolic crossroads: Unveiling the complex interactions between obstructive sleep apnoea and metabolic syndrome. International Journal of Molecular Sciences, 25(6), 3243.
https://doi.org/10.3390/ijms25063243
Pennings, N. (2022). Sleep-disordered breathing, sleep apnea, and other obesity-related sleep disorders: An Obesity Medicine Association (OMA) Clinical Practice Statement (CPS) 2022. Obesity Pillars, 4, 100043.
https://doi.org/10.1016/j.obpill.2022.100043
Chen, X., Liu, Y., & Zhang, L. (2024). Impact of sleep problems on the cardiometabolic risks: An integrated epidemiological and metabolomics study. Diabetology & Metabolic Syndrome, 16(1), 105.
https://doi.org/10.1186/s13098-024-01505-7
Wang, Y., Li, Z., & Zhao, H. (2023). Body mass index and sleep disturbances: A systematic review and meta-analysis. Sleep Medicine Reviews, 69, 101768.
https://doi.org/10.1016/j.smrv.2023.101768