睡不好真的會變憂鬱嗎?睡眠呼吸中止症與情緒低落有哪些關聯?
您是否曾經歷過長期的情緒低落,即便嘗試了許多方法仍無法改善?在心理健康的探討中,我們常忽略一個關鍵的生理因素——睡眠呼吸中止症(Obstructive Sleep Apnea, OSA)。
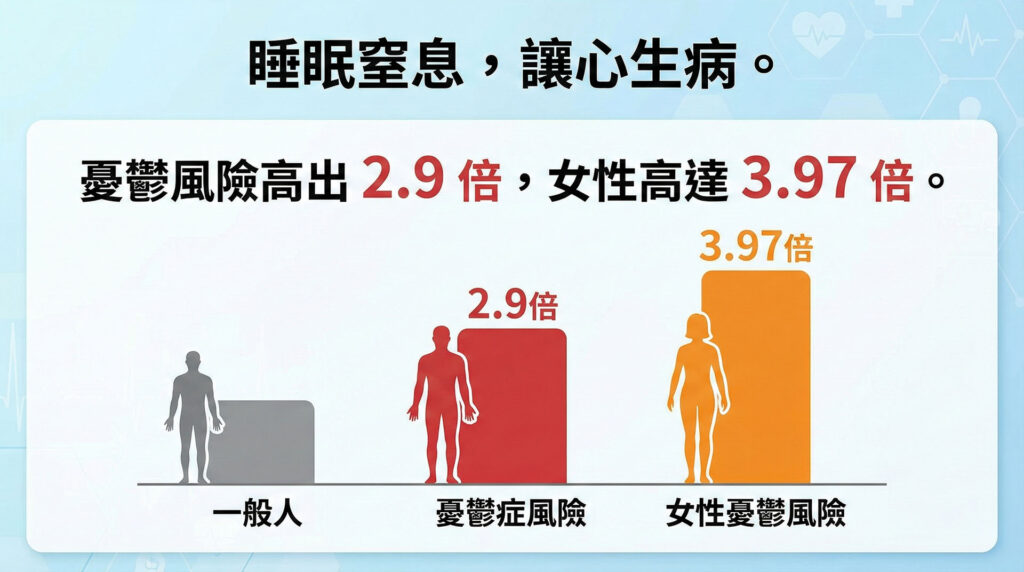
研究顯示,許多長期未被診斷出睡眠呼吸中止症的患者,常伴隨有憂鬱症狀。數據指出,患有睡眠呼吸中止症的人,其憂鬱症風險是一般人的 2.9 倍,焦慮症風險則為 1.75 倍;而在女性族群中,這一風險更是顯著,憂鬱風險高達 3.97 倍。
(延伸閱讀:打呼就等於睡眠呼吸中止症嗎?醫師詳解:分辨『良性鼾聲』與『病理性呼吸暫停』的關鍵差異)
📍 文章目錄
一、 情緒低落 vs. 憂鬱症:這兩者有什麼不同?
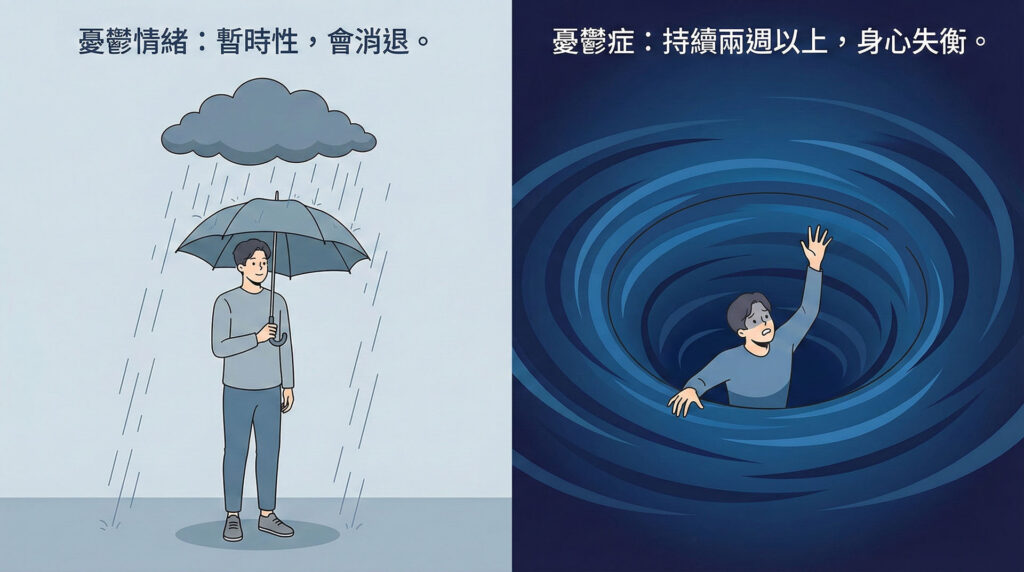
在探討睡眠問題前,我們先釐清兩者的差異:
| 比較項目 | 憂鬱情緒 | 憂鬱症 |
|---|---|---|
| 定義 | 面對壓力或困難時的正常情感反應 | 需關注的身心失衡狀況 |
| 持續時間 | 暫時性,隨時間或情境消退 | 持續兩週以上 |
| 生活影響 | 不會過度影響日常生活功能 | 嚴重影響睡眠、飲食、工作及人際 |
二、 為什麼睡眠呼吸中止症會引發憂鬱?
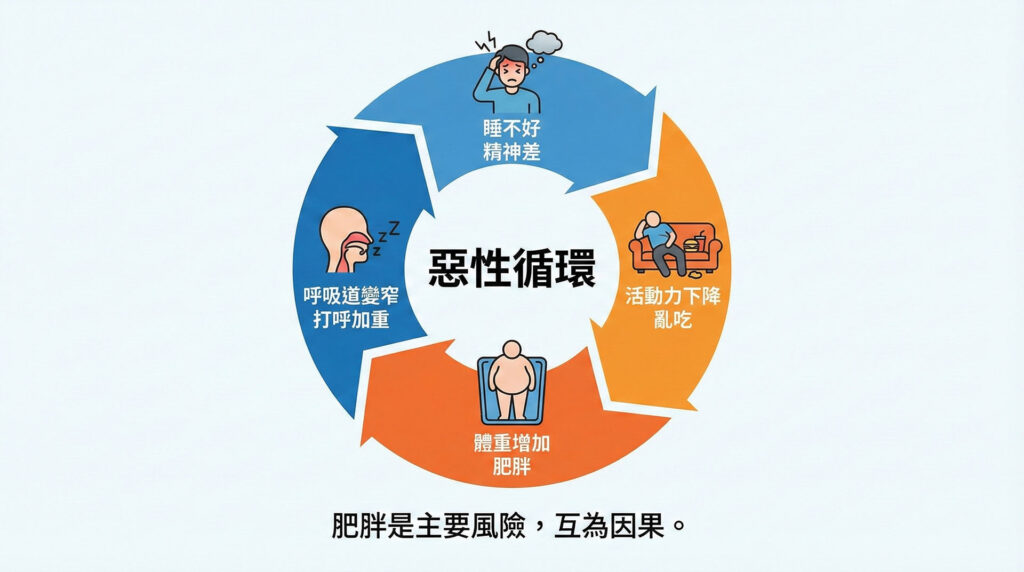
睡眠與情緒之間存在著雙向且密切的關聯。睡眠呼吸中止症可能透過以下機制影響心理健康:
生理機制失衡
睡眠期間的反覆缺氧(低血氧)、氧化壓力及發炎反應,會干擾大腦神經傳導物質(如血清素、去甲腎上腺素)的平衡,進而影響情緒調節功能。
生活品質下降
劣質的睡眠導致白天嗜睡、注意力不集中及記憶力衰退,長此以往會降低工作表現與自我價值感,加深憂鬱情緒。(延伸閱讀:睡覺做夢是沒睡好?為什麼深層睡眠不夠會變笨? 揭秘「睡眠階段」如何提升記憶力與控制情緒 !)
惡性循環
憂鬱症患者可能因藥物副作用或活動力下降導致肥胖,而肥胖恰好是睡眠呼吸中止症的主要風險因子,兩者互為因果。
三、 憂鬱症的常見成因
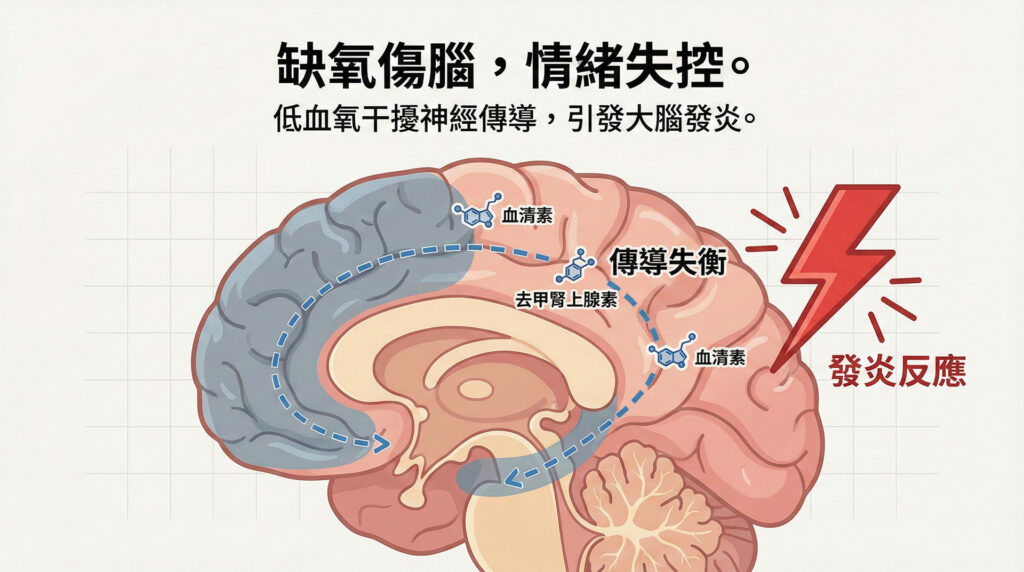
除了睡眠障礙外,憂鬱症的成因通常是多重因素交織的結果:
| 因素類別 | 詳細說明 |
|---|---|
| 生物因素 | 腦內神經傳導物質失衡。 |
| 遺傳基因 | 家族病史可能增加發病風險。 |
| 心理與環境 | 長期壓力、創傷事件、季節性日照不足或缺乏社交支持。 |
| 生理疾病 | 如甲狀腺功能異常、腦部疾病或藥物濫用等。 |
💡 專家觀點:在眾多成因中,「睡眠品質」是我們最能夠主動檢測與改善的環節之一。
(延伸閱讀:為什麼身體很累卻睡不著?醫師解析「慢性失眠」:不只是壓力大,可能是大腦無法關機!)
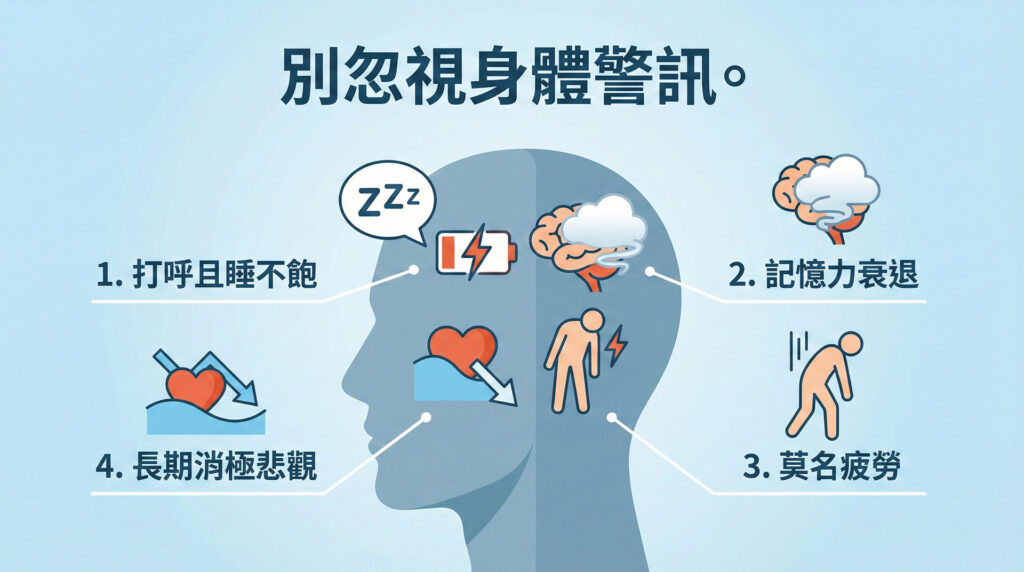
四、 警訊:不僅僅是心情不好
⚠️ 請務必提高警覺
當您發現自己或家人長期出現以下狀況,且伴隨「打呼、夜間頻尿或睡不飽」時:
- 持續性的消極、悲觀
- 對生活失去興趣與熱忱
- 嚴重的自卑感與缺乏自信
- 注意力難以集中、記憶力減退
- 不明原因的身體疲勞與不適
關於睡眠呼吸中止症與情緒健康的常見問題
Q
睡眠呼吸中止症真的會增加患憂鬱症的風險嗎?
是的。研究數據顯示,患有睡眠呼吸中止症的人,其罹患憂鬱症的風險是一般人的 2.9 倍,女性族群的風險甚至高達 3.97 倍。這是由於睡眠期間的反覆缺氧與發炎反應干擾了大腦神經傳導物質的平衡。
Q
如何區分我是單純的心情不好,還是得了憂鬱症?
主要的區別在於持續時間與影響程度。「憂鬱情緒」通常是暫時的,會隨時間消退且不嚴重影響生活;而「憂鬱症」則會持續兩週以上,並且嚴重影響睡眠、飲食、工作表現及人際關係。
Q
如果我治療了睡眠呼吸中止症,我的心情會好轉嗎?
臨床經驗顯示,許多患者在改善睡眠呼吸問題後,因為睡眠品質提升、大腦缺氧狀況改善,其憂鬱與焦慮的症狀也隨之顯著緩解。
五、 重拾健康睡眠,找回情緒主導權
別讓睡眠呼吸中止症成為隱藏的健康殺手。臨床上,許多患者在改善睡眠呼吸問題後,憂鬱與焦慮的症狀也隨之顯著緩解。
若您長期受情緒困擾且懷疑有睡眠品質問題,建議進行專業的睡眠檢測。

新立健康美學診所 — 關心您的睡眠,更在乎您的身心健康
| 重點類別 | 詳細內容總結 |
|---|---|
| 核心議題 | 許多人感到無來由的情緒低落或憂鬱,可能並非單純心理因素,而是「睡眠呼吸中止症」(OSA)引起的生理連鎖反應。 |
| 情緒影響機制 | 睡眠中斷與反覆缺氧會干擾大腦的神經傳導物質(如血清素、多巴胺),導致自律神經失調,進而引發焦慮、煩躁與憂鬱。 |
| 常見警訊症狀 | 嚴重打呼、白天過度嗜睡、晨起頭痛、注意力難以集中、記憶力減退、性情變得易怒。 |
| 診斷誤區 | 許多患者因情緒問題求助身心科,卻忽略了「打呼」與「呼吸暫停」的物理性問題,導致治標不治本。 |
| 建議解決方案 | 建議尋求專業睡眠門診進行居家睡眠檢測,透過正壓呼吸器(CPAP)或口內裝置治療,改善血氧飽和度以恢復情緒健康。 |
參考文獻
Chen, X., Liu, Y., & Zhang, L. (2021). Excessive daytime sleepiness in depression and obstructive sleep apnea: More than just an overlapping symptom. Frontiers in Psychiatry, 12, 710435.
https://doi.org/10.3389/fpsyt.2021.710435
Lee, C. H., Wang, T. W., & Chen, Y. J. (2023). An update on obstructive sleep apnea syndrome—A literature review. Medicina, 59(8), 1459.
https://doi.org/10.3390/medicina59081459
Kapoor, A., & Sharma, S. (2023). Burdened breaths: The influence of depression on obstructive sleep apnea. Sleep Medicine Reviews, 71, 101787.
https://doi.org/10.1016/j.smrv.2023.101787